Matematiken är enkel: Den nödvändiga omprioriteringen av vården under pandemin har sedan mars i år inneburit en stor minskning i den planerade vården och skapat stora vårdskulder. För att komma ikapp krävs en motsvarande ökning i vårdproduktion utöver normala nivåer.
För att ta Region Stockholm som exempel, en färsk rapport från Hälso- och sjukvårdsnämnden (HSN 2020-0681) visar att ca 50% av all elektiv slutenvård ställdes in under perioden mars till juni 2020. Vidare har antalet nyupptäckta fall av cancer minskat ca 25%. Minskningen i antalet besök i närsjukvården var också kraftig. Det finns alltså en vårdskuld på grund av uppskjuten vård men även ett ökat vårdbehov på grund av eftervården och rehabilitering av covid-19 patienter, vård efter isolering och oro, ökad vårdförbrukning under tiden som individer får vänta på åtgärd samt en trolig ökad vårdtyngd på grund av senare upptäckt av exempelvis cancerdiagnoser. En liknande situation och liknande siffror finns även i andra regioner. I grund och botten betyder detta ett ökat lidande och sämre livskvalitet för individer i behov av vård.
Ambitionen i Region Stockholm (HSF pressträff 22/9) är att alla patienter som väntar på behandling ska få vård inom närmaste året. I siffertermer motsvarar detta en ökning på ca 20% utöver den normala vårdproduktionen.
Många förslag på åtgärder
Det finns många goda nya och även beprövade åtgärder och arbetssätt som kan avhjälpa denna situation och öka vårdsystemets tillgänglighet och kapacitet. Pandemin, som i många sektorer, har påskyndat viss digitalisering och även en nära vård med mer vård i hemmet (ökning ASIH och geriatrisk vård i hemmet). Fler dagvårdsoperationer är en möjlig bidragande lösning (även om nuvarande ersättningssystem kan motverka). Andra, mer traditionella, åtgärder som lyfts är att öka kapaciteten genom att tillsätta resurser såsom kvälls- och helgmottagningar samt inhyrd personal.
Krisen har visat prov på vårdens otroliga förmåga att kraftsamla och ställa om men även belyst faktiska svagheter i koordinering, planering och samverkan inom och mellan regionerna. Det är glädjande att det med förnyad kraft finns många röster för en ökad samverkan, både inom regionerna (ex. sjukhusdirektörerna och hälso- och sjukvårdsdirektören i Stockholm som uttalar sig gemensamt), på nationell nivå (som den nationella delegationen för ökad tillgänglighet och Socialstyrelsens arbete med kunskapsstyrning) och mellan regionerna (som ett exempel att Västernorrland kan hjälpa Jämtland med den elektiva kirurgin).
Samtidigt, trots att problemen kan vara universella på en aggregerad nivå är lösningarna oftast lokala. Detta gör att även de mest handgripliga åtgärderna inte alltid kan lösas enbart på en operativ nivå.
Systemet behöver hantera två utvecklingsparadoxer
Vårdsystemet står som så ofta inför två utvecklingsparadoxer. Den första paradoxen (illustrerad nedan) är att utveckling kräver en insats och investering i förväg för att komma till ett önskat framtidaläge. Det går att lösa kapacitetsproblem (vårdköer) genom att tillfälligt tillsätta extra resurser men här finns två uppenbara risker. För det första, i ett system med ändliga resurser är risken att man stjäl resurser från andra områden (som skedde så tydligt under våren). För det andra kan systemet att ha svårt att möta behovet senare när de tillfälliga insatserna upphör då ingen hållbar förbättring har åstadkommits. Det har funnits olika satsningar under åren med kömiljarder som till stor del har påvisat detta. Det blir en nästan biblisk liknelse att det är bättre att investera i att förbättra systemet än att lägga pengar på att öka kapaciteten enbart med hjälp av resurstillskott.
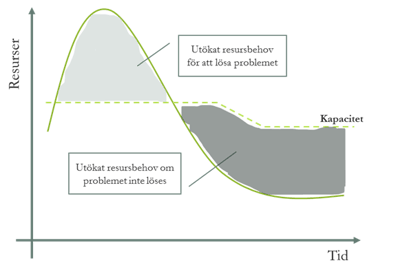
Resursbehovet för att lösa respektive hantera vårdköer
Den andra paradoxen som behöver hanteras beror på själva komplexiteten av vårdsystemet. I grund och botten är många av de utmaningar som vården ställs inför i högsta grad komplexa, med en låg grad av samsyn i vad problemet beror på och låg förutsägbarhet i lösningen (se Staceys matris nedan). Här krävs samskapande både i problemidentifiering och i lösning mellan de olika vårdaktörer, andra samhällsfunktioner och patienterna. Men även ”enkla” lösningar blir komplexa på grund av vårdsystemets storlek, organisering och finansiering. Utifrån kan det upplevas som en enorm tröghet (som exempelvis den som upplevs i digitaliseringstakten). Det krävs alltså ett starkt systemperspektiv för att hantera denna komplexitet. Hanteras systemet som om den vore enkel med linjära, orsak-verkanåtgärder kommer detta att vidare suboptimera systemet och i värsta fall skada det.
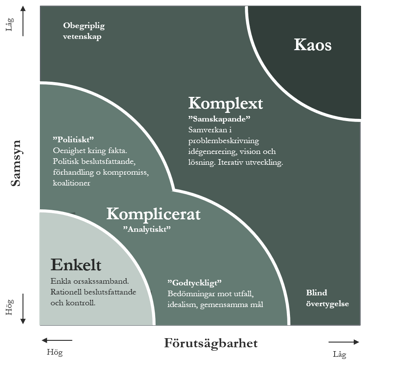
(efter Staceys matris, Ralf D. Stacey)
Vårdskulden kräver att många komplexa problem hanteras
Sammanfattningsvis behövs det ett strategiskt utvecklingsarbete inom tillgänglighetsområdet. Det krävs mod, riktning och stor samverkan för att åstadkomma detta. Samtidigt är det mer påtagligt och angeläget än någonsin att uppnå rejäla systemförbättringar för att klara det nuvarande och framtida vårdbehovet. Det behövs nya arbetssätt som är innovativa på riktigt. Till skillnad mot kurvan under pandemin, utvecklingskurvan framåt är inget vi vill platta ut.
Fortsätta dialogen
Fortsätter gärna dialogen! Hör av dig till Magnus Renck Holmes.

Magnus Renck Holmes
Seniorkonsult med mångårig erfarenhet inom verksamhets- och organisationsutveckling, processutveckling och automation inom offentlig förvaltning, sjukvården och tillverkningsindustrin.

